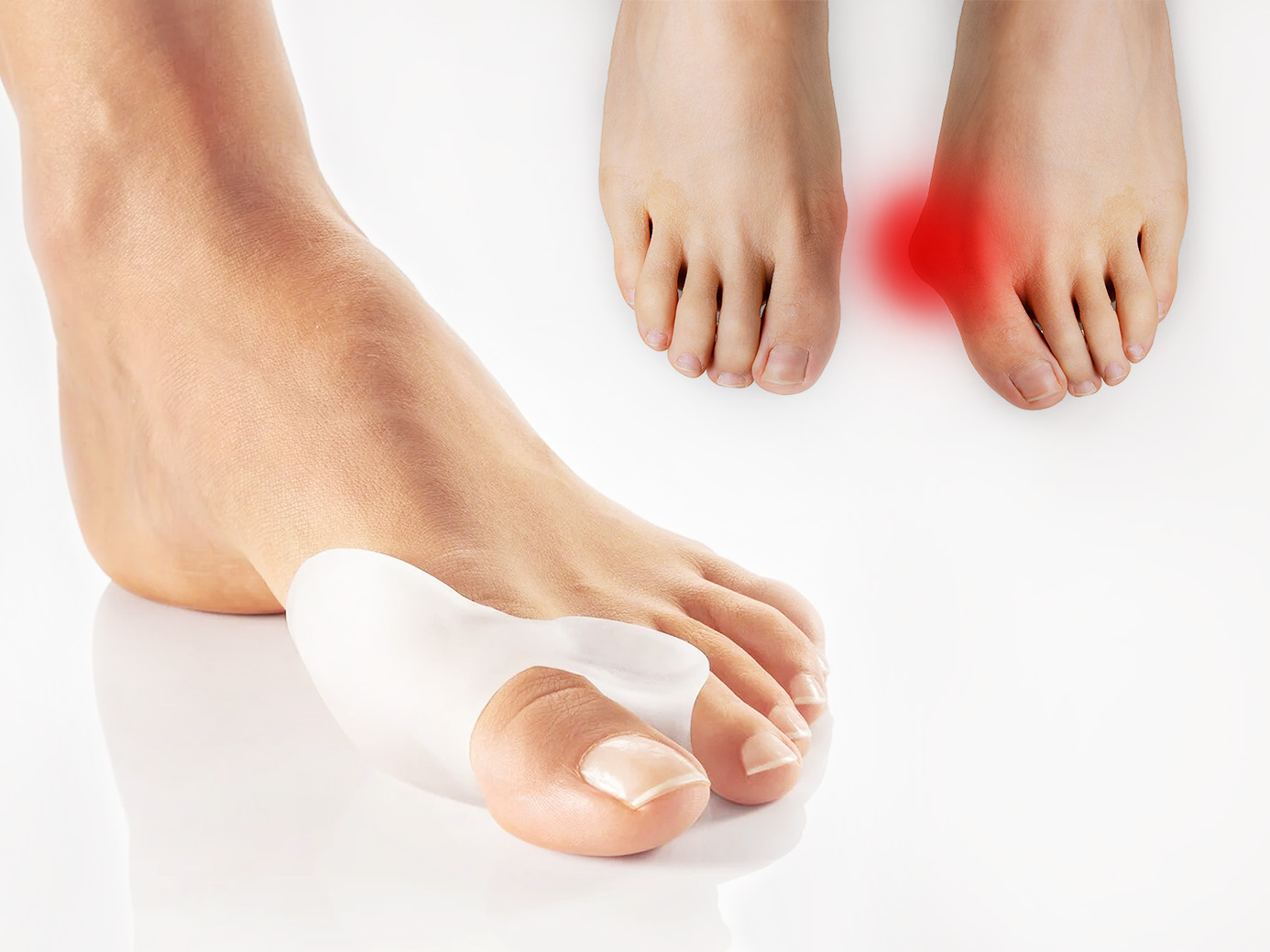
Что это
Hallux Valgus — это прогрессирующая дистрофическая болезнь, характеризующаяся деформацией первого пальца стопы и его отклонением наружу. В результате таких изменений образуется так называемая “шишка” — экзостоз. Чаще всего она развивается на обеих ногах, но в некоторых случаях может иметь и односторонний характер. В 95% случаев халюс вальгус диагностируется у женщин в возрастном диапазоне от 30 до 45 лет.
Большая зависимость от половой принадлежности связана с особенностями женского гормонального фона. По мере старения организма яичники начинают синтезировать меньшее количество эстрогена — гормон, участвующий в выработке коллагена. Коллаген является главной составляющей соединительной ткани, являющейся строительным элементом для капсульно-связочного аппарата организма. Соединительная ткань регулярно обновляется и активно вырабатывается при повреждении. Коллаген отвечает за прочность соединительной ткани, поэтому при недостаточном синтезе эстрогенов происходит снижение и его выработки. Из-за этого соединительная ткань становится менее прочной и повышается риск растяжения.
Также были проведены исследования, подтвердившие наличие связи этого заболевания с наследственностью. Вальгусная деформация стопы в несколько раз чаще развивается у женщин, чьи матери имели эту болезнь Но главным фактором ее появления все же считается ношение некомфортной обуви: тесная или на каблуке от 4 см. Такая обувь неравномерно распределяет нагрузку по стопе, из-за чего соединительная ткань разрушается и связки ослабевают. При долгом ношений неудобной обуви передний отдел стопы становится более плоским, что приводит поперечному плоскостопию.
Халюс вальгус — это не изолированная патология. Она распространяется на кости, мышечные волокна и соединительную ткань. Из-за развившегося мышечного дисбаланса смещаются кости, на которые приходится основная нагрузка во время движения нижними конечностями. В результате этого первая плюсневая кость отклоняется от правильной оси большого пальца и принимает неправильное положение. Опорно-двигательной системе необходимо адаптироваться к этим изменениям, поэтому образуется экзостоз в виде бугорка и развивается прогрессирующий артрозоартрит плюснефалангового сустава.
Классификация
Hallux valgus стоп классифицируется на 3 степени на основании величины угла между 2 и 1 плюсневыми костями и углом, под которым 1 палец отклонен по отношению к 1 плюсневой кости. Эти показатели оцениваются по рентгенологическим снимкам. По общепринятой классификации выделяют 3 степени патологического процесса:
- Первая. Угол наклона большого пальца составляет меньше 25 градусов, а межплюсневого — до 12 градусов. На первой стадии больной практически не ощущает болезненность или дискомфорт в стопе, но отмечает быструю утомляемость в ногах при долгой ходьбе или нагрузке.
- Вторая. Угол наклона большого пальца варьируется в пределах 25-35 градусов, а межплюсневого — 12-18 градусов. На этой стадии больной отмечает небольшую отечность и выраженную боль, которая усиливается во время двигательной активности. В некоторых случаях человеку становится некомфортно носить привычную обувь — он ощущает стеснение и дискомфорт.
- Третья. Угол наклона большого пальца составляет более 35 градусов, а межплюсневого — от 18 градусов. Клиническая картина отличается яркой симптоматикой: пораженная стопа начинает болеть регулярно, присоединяется боль в спине и пояснице, появляются натоптыши и большие мозоли, визуально изменяется форма стопы.
Причины
Главная причина развития халюс вальгус — это недостаточность соединительной ткани. Эта патология может возникнуть из-за нескольких факторов:
- плоскостопие — искривление стопы, характеризующееся трансформацией поперечного свода в плоскую форму;
- остеопороз — дефицит кальция в кости вызывает потерю ее жесткости и деформацию;
- ожирение — при повышении предельного потенциала давления на стопу она компенсаторно деформируется, а мышечно-связочный аппарат не выдерживает и перерастягивается;
- метаболические расстройства, особенно связанные с обменом кальция;
- генетическая предрасположенность — повышенная эластичность стопы может иметь врожденный характер;
- ношение неправильной обуви — частое использование узкой обуви и высоких каблуков;
- травма стопы — удар или падение тяжелого предмета может стать причиной деформации;
- сахарный диабет — заболевание провоцирует нарушение кровообращения, вызывает атрофию сухожилий и мышечных волокон;
- гормональные нарушения — особенно во время беременности и в климактерическом периоде.
Симптоматика
Халюс вальгус, чаще всего, развивается в течение нескольких лет. На начальных этапах болезнь протекает практически бессимптомно — человек даже не подозревает о наличии у себя проблемы. Но по мере прогрессирования патологического процесса больной начинает замечать, что его обувь становится некомфортной для ношения. После ее использования появляются мозоли и усталость в ногах.
По мере прогрессирования болезни в месте сочленения большого пальца с плюсневой костью образуется “шишка”, вызывающая ощутимый дискомфорт во время ходьбы. Также начинаются визуальные изменения стопы — небольшое отклонение первого пальца от правильной оси. Медленно угол наклона увеличивается, а выпячивание становится больше. Вследствие этого появляются и другие характерные для болезни симптомы:
- усталость в стопах даже после непродолжительной ходьбы, усиливается в вечернее время;
- боль и дискомфорт при ношении неудобной обуви;
- болезненность образовавшейся “шишки”;
- утолщение кожи на подошвенной части стопы с появлением больших мозолей;
- адаптационная деформация 2-го и 3-го пальцев стопы — молоткообразная деформация;
- шаткость походки из-за потери полноценной опоры.
При отсутствии своевременной медицинской помощи суставная капсула плюснефалангового сустава начинает воспаляться. Это приводит к гиперемии кожи в месте повреждения, отечности и сильному болевому синдрому. Часто бурсит сочетается с синовитом — воспаление синовиальной оболочки. В таком случае интенсивность боли будет значительно выше. Опасность таких состояний заключается в высоком риске инфицирования сустава из-за образования свища.
Диагностика
Подтверждением и формулировкой диагноза Hallux valgus занимается врач-ортопед. Настоятельно рекомендуется обратиться к нему на начальных стадиях развития болезни, так как это существенно повышает шансы на быстрое выздоровление и успешное восстановление. Обследование пациента начинается с опроса и визуального осмотра. Врач узнает жалобы и оценивает наследственную предрасположенность, после чего осматривает стопу. При визуальном осмотре ортопед изучает распластанность переднего отдела стопы, состояние пальцев (от большого до мизинца) и плюснефаланговых суставов. Он определяет наличие признаков воспаления, отечности и деформации.
Для получения большего объема диагностических данных пациенту назначается:
- рентгенография — снимки в 2-х проекциях с подсчетом нужных углов;
- плантография — снимок отпечатков подошвенных частей обеих стоп;
- КТ и МРТ — проводится для детализации патологических изменений в косточках и мягкотканных структурах.
Методы лечения
Тактика лечения напрямую зависит от стадии заболевания и текущего состояния больного. На ранних этапах патологии у молодых людей, а также при любых степенях деформации в зрелом возрасте рекомендуется начинать консервативное лечение халюс вальгус. Его главные цели:
- устранение болезненных ощущений;
- повышение подвижности стопы;
- устранение воспалительного процесса;
- профилактика прогрессирования и разрастания экзостоза.
Для устранения воспаления и болезненности пациентам назначается курс приема НПВС и согревающих мазей. В период ремиссии для поддержания стойкого терапевтического результата рекомендуется проведение физиопроцедур:
- фонофорез с гидрокортизоном;
- электрофорез с новокаином;
- озокерит;
- лечение ультразвуком;
- магнитотерапия;
- УВЧ.
Помимо медикаментозной терапии пациентам подбирается ортопедическая обувь и стельки. Это позволит улучшить подвижность стопы, устранить болезненные ощущения во время ходьбы и предотвратить усугубление патологии. Также для улучшения самочувствия показана лечебная физкультура. Квалифицированный физиотерапевт составит индивидуальный план занятий и подберет эффективные упражнения для каждого клинического случая.
Лечить болезнь хирургическим путем предпочитают при отсутствии желаемого эффекта от консервативной терапии. Как правило, это возникает при позднем обращении к врачу и значительном прогрессировании заболевания. Если пациент решается делать операцию, то предварительно проводится тщательное обследование и подготовка. Сегодня используется около 300 вариантов оперативного вмешательства при Hallux vargus, поэтому выбор хирургической тактики осуществляется индивидуально.
Профилактика
Халюс вальгус большого пальца стопы можно предотвратить, придерживаясь простых правил профилактики:
- ношение исключительно удобной обуви — правильный размер, широкое основание;
- минимизация ношения высоких каблуков (от 4 см);
- отказ от вида деятельности и занятия спортом, сопровождающимся риском травмирования стопы;
- нормализация режима отдыха и нагрузки, предотвращение переутомления;
- проведение периодических ортопедических осмотров, особенно при наличии отягощенной наследственности;
- своевременное посещение врача и отказ от самолечения.
Прогноз
При обращении за медицинской помощью на начальной стадии и правильно выбранной тактики лечения заболевание имеет благоприятный прогноз. Боль и эстетический дефект стопы устраняются, а ходьба становится комфортной. При обращении к врачу на поздних стадиях пациенту назначается хирургическое лечение. Проведение операции также обеспечивает хороший функциональный и косметический эффекты.